横浜市戸塚区のおながファミリー眼科

緑内障
当院は
視力・視野を守ることを通して、
豊かな人生を送るための
緑内障治療を提供します。
長年大学病院でロービジョン(視覚障害)ケアに携わってきた経験から、見えづらいことで日常生活が不自由になったり、旅行や趣味が難しくなったり、という患者さんをたくさん見てきました。
その経験から見えづらい人を何とかして減らしたいと強く思っています。
視覚障害の4人に1人が緑内障が原因です。
視野が徐々に障害される病気で、視野が狭くなると移動が困難になり、さらに中心の視野まで障害されると視力が低下し読み書きも困難になります。
このような患者さんを一人でも減らしたいと思い、緑内障治療に力を入れています。
もし、そうなってしまったとしても、できる限りケアをしていくのですが、そうなる前に病気の進行を止めたいと考えています。
当院の診療方針
緑内障は生涯に渡って治療を継続していく病気なのですが、ほとんどの場合で痛みなどの症状が無いこと、ゆっくり病気が進むため進行に気が付きづらいことなどから、治療が中断されやすい病気でもあります。
当院は治療を継続できるように「ライフスタイルに応じた緑内障治療」を提案しています。
ライフスタイルに応じた緑内障治療
- 状態が安定した方への長期処方など、通院負担を減らすための処方期間の工夫
- レーザー治療(選択的レーザー線維柱帯形成術:SLT)を含めた治療スタイル
- 配合剤を活用した点眼負担の軽減
頻回な通院が負担に感じ、治療が中断する方もいらっしゃいますので、状態が安定した方には長期処方を行い、通院頻度を減らす取り組みを行っています。
また、病気の進行が無いか、こまめに検査をして欲しい、というご希望にも対応しておりますので、診察の際に通院頻度についてもご相談ください。
複数の点眼を使用することが負担になり、治療を中断してしまう方もいらっしゃいますので、レーザー治療を提案したり、配合剤を使用して点眼の種類を減らす工夫をしています。
特に当院で行っているレーザー治療(SLT)は、侵襲(身体への負担)が少なく、恒常的に眼圧が低下する効果を得られる方もいらっしゃるため、点眼が負担に感じている方や、妊娠・授乳中など薬剤の使用を避けたい方にオススメの治療法です。
SLT(選択的レーザー線維柱帯形成術)について詳しくはこちら
当院の緑内障への対応
当院の緑内障への対応として、積極的なOCT(眼底三次元画像解析)の活用と、緑内障の早期発見の努力を行っています。
発見が早く、治療開始時期が早いほど、視野への障害を抑えることができるため、当院は積極的にOCTを活用して、緑内障の早期発見に努めています。
OCTは機械をのぞき込むだけで網膜の断層画像を撮影でき、初期の緑内障の発見に効果的な検査機器です。
健康診断で「視神経乳頭陥凹拡大」など、眼底の異常を指摘された方はお気軽にご相談ください。
OCTで確認できる黄斑部の断面
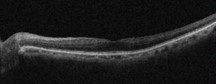
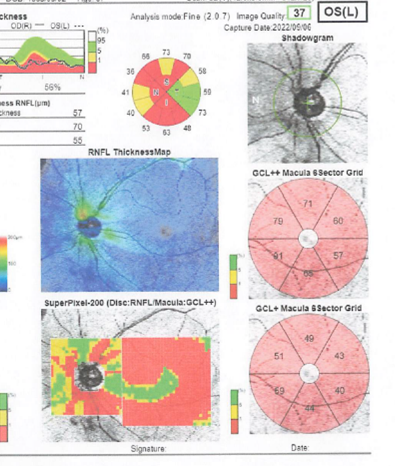
OCTで確認できる網膜の厚みの検査結果
緑内障とは?
人の目の内側に「網膜」という膜組織があり、網膜の内側には神経節細胞とその線維組織があります。
網膜は外の光を捕らえて電気信号に変換し、線維組織は束ねられて視神経となり、大脳へ信号を送ります。
緑内障は、この神経節細胞とその線維が減少することで視野(見える範囲)が狭くなっていき、失明に至る危険性のある病気です。
現在日本では、成人の中途失明原因のトップは、この緑内障です。
緑内障の多くは慢性の緑内障ですが、稀に急性に発症する緑内障もあります。
緑内障はめずらしい病気ではない
最近行われた大規模な調査では、40歳以上の日本人の20人に1人が緑内障にかかっていますが、そのほとんどは自覚症状がなく、放置されています。
緑内障はかなり進行するまで症状がありません。
しかも自覚症状が出てから治療を開始しても手遅れです。
緑内障を早期発見するためには、検診が重要になります。
緑内障の症状

慢性緑内障の症状は「視野狭窄(視界が狭い状態)」です。
しかし緑内障の視野狭窄は、中央ではなく周辺から少しずつ始まるので初期には気づきません。
症状が進行し、視野狭窄が中央部に及んで初めて「視力が落ちた」「見え方がおかしい」という自覚症状が出てきます。
しかし、片方の目の症状が軽ければ、もう片方の目の視力が低下しても気づかないことがあります。
つまり症状に気が付いたときには、両目ともにかなり病状が進行しているケースが多いです。
そのためほとんどが、検診や他の症状で眼科を受診した際に、偶然緑内障が発見されます。
視野狭窄の進行イメージ

緑内障の原因
視神経の細胞と線維は、生まれたときには120万本くらいありますが、年齢とともにゆっくりと減少し、70歳頃には80万本(個人差はあります)くらいにまで減少します。
しかしその程度では視野や見え方に影響はありません。
しかし緑内障は視神経の細胞と線維が正常よりも早く減っていき、おおよそ半分程度まで減少すると、減少した部分の網膜の感度が落ちてきます。
これが緑内障の視野狭窄です。
なぜ緑内障は視神経の細胞と線維が早く減っていくのか?
なぜ緑内障は、視神経の細胞と線維が正常よりも早く減っていくのでしょうか?
その大きな要因は、「眼圧」です。
眼圧とは目の硬さや目の内圧のことで、正常値は10~21mmHgです。
視神経の細胞と細胞は圧に弱いため、眼圧が正常よりも高くなると死滅スピードが上がります。
しかし眼圧が正常範囲にもかかわらず、視神経細胞の死滅スピードが正常よりも速い場合があります。
これを正常眼圧緑内障といいます。
日本人にはこの正常眼圧緑内障が多いため、眼圧が正常でも安心できません。
「眼圧を十分に下げることにより障害を抑制しうる」という緑内障の定義があります。
緑内障の基本治療は眼圧の下降です。ですから正常眼圧緑内障の治療場合には、正常値下限かそれ以下に眼圧を下げなければならないことがあります。
眼圧と房水
目の中で房水と呼ばれる水分が産生され、眼内を循環し、眼外へ排出されます。
房水の産生と排出は常にバランスが取られているため、眼圧は一定の範囲に保たれています。
このバランスが悪くなると眼圧は上がったり下がったりします。
その中で、房水の産生は特殊な病気にならない限り変化はないので、眼圧は房水の排出状態が大きく影響します。
房水は毛様体という組織で作られています。虹彩と角膜の間である「隅角」から眼外へ排出されます。
房水は隅角にある「線維柱帯」と呼ばれるフィルター組織を通ってシュレム管へ入り、そこから血管内へ排出されます。
緑内障のいろいろ
「緑内障」は一種類の病気ではなく、さまざまな種類があり、それぞれ治療が異なります。
あなたはどのタイプでしょうか?
自分の緑内障のタイプを把握することが、緑内障治療を始めるうえで、重要なポイントとなります。
① 原因による分類:続発緑内障・原発緑内障
成人になってから発症する緑内障は、「続発緑内障」と「原発緑内障」に分かれます。
「続発緑内障」は他の眼疾患が原因で起こった緑内障で、原因となる眼疾患には糖尿病網膜症、角膜の病気や、ぶどう膜炎、目の手術後に起こるものなどがあります。
ステロイドなどの薬剤副作用で起こる緑内障も続発緑内障の一つです。
それに対して「原発緑内障」は、緑内障の原因となる他の眼病がないものをいいます。
一般的に原発緑内障に比べて続発緑内障治療のほうが困難です。
それは緑内障と、その原因となっている眼疾患を同時に治療していく必要があるからです。
② 眼圧による分類:正常眼圧緑内障・眼圧が高い緑内障
原発緑内障の中には、眼圧が高い緑内障と、眼圧が正常範囲内の緑内障があります。
眼圧が正常範囲内の緑内障を「正常眼圧緑内障」といいます。
正常眼圧緑内障が多い日本人は、眼圧が正常範囲内だから緑内障ではないと安心することはできません。
それに対し、続発緑内障は眼圧が高く、正常範囲内のものはありません。
③ 隅角による分類:開放隅角緑内障・閉塞隅角緑内障
目の中の水分である房水の流出路、「隅角」の構造で分類される緑内障です。
狭隅角で(房水が流れでる隅角が狭い状態)房水が眼外へ流出しにくくなっているものを「閉塞隅角緑内障」といいます。
隅角は広いが線維柱帯(水の出口にあるフィルター)に問題があり、水が流れ出にくくなっているものを「開放隅角緑内障」といいます。
閉塞隅角緑内障は薬の禁忌になっている緑内障です。
内科や外科検査や、内服薬の注意書きに「緑内障の方は担当医にご確認ください」と書いていることがありますが、この「緑内障」とは、閉塞隅角緑内障のことです。
開放隅角緑内障ではありません。
ですから緑内障の患者さんすべてが対象となるわけではありませんので、あなたの緑内障が「閉塞隅角緑内障」なのか「開放隅角緑内障」なのかを、よく把握しておくことが重要です。
④ 子どもの緑内障:発達緑内障
生まれつきの(先天的な)緑内障を発達緑内障(先天緑内障)といいます。
約3万人に1人とまれな緑内障で、隅角の発育異常が原因です。
子どもは診察がむずかしく、眼圧が高くても何も訴えません。
また片方の目が失明しても、もう片方が見えていれば子どもは不自由を感じないため、発達緑内障の診断は困難です。
発達緑内障は、黒目(角膜)が大きくなる場合があります。これを医学用語で「牛眼」といい、発達緑内障では牛眼が唯一の症状のことがあります。
緑内障になりやすい目:遠視・近視と白内障
① 遠視
若い頃に視力が1.5~2.0の人は軽い遠視のことが多いです。
遠視の目は、眼球サイズ(前後径)が小さめで、隅角は狭いことが多いため、隅角緑内障になりやすくなります。
狭隅角の人が散瞳したり、うつむいた姿勢になったりすると、隅角が完全に塞がり眼圧が急激に上昇し、視力低下や眼痛を生じることがあります。
これを「急性緑内障発作」といいます。
②近視
一方で、近視の目は、眼球のサイズが長いので、隅角が広いという点では問題ありません。
しかし、強度近視は、視神経が脆弱で緑内障の合併頻度が高いです。
しかも近視による視野障害が起こるので、視野狭窄が近視によるものか、あるいは緑内障を合併しているのか、診断が難しいことがあります。
高齢者の急に進む緑内障:落屑緑内障と閉塞隅角緑内障
高齢の人に多い緑内障で落屑緑内障があります。
これは、虹彩の先端(瞳孔領)に白い沈着物が付着し、この沈着物が瞳孔の動きで前房内に入り込み、線維柱帯(水の出口にあるフィルター)が詰まることにより起こります。
眼圧の変動が激しいのが、落屑緑内障の特徴です。
また、隅角の狭い目の人(遠視など)が白内障になると水晶体が厚くなり、もともと狭い隅角が一層狭くなります。
水晶体(白内障)の動きや姿勢により、眼圧は急激に上がることもあります。
このように、落屑緑内障や閉塞隅角緑内障では眼圧の変動が激しいため、病院の診察時には眼圧は正常でも、家にいる間に眼圧が高くなることがあり、視野が急激に悪化することがあるので要注意です。
眼圧が上がると、かすみがかかったように見えたり、電灯などの光に輪がかかったように(虹視症)見えたりします。
高眼圧症
さきほど説明しました眼圧が正常でも緑内障の場合がある(正常眼圧緑内障)とは逆に、眼圧が高くても緑内障でないこともあり、これを「高眼圧症」といいます。
高眼圧症は緑内障ではないので治療の必要はありませんが、眼圧が高いのは確かなので、本当に緑内障ではないのかを慎重に判断する必要があります。
ですから「高眼圧症」と診断された場合は、視野検査を数年に一度程度しておいたほうが良いでしょう。
急性緑内障発作(強烈な眼痛や頭が割れるように痛くなる)

隅角が急に閉塞して起こる強烈な急性緑内障を「急性緑内障発作」といいます。
突然、目が真っ赤になり視力低下、眼痛、頭痛、吐き気があります。
頭が割れるように痛くなるので、脳出血・くも膜下出血などの脳外科の病気と誤診される場合があります。
隅角が完全に閉塞して眼圧が急激に上がることにより、急性緑内障発作が発症します。
もともと慢性の閉塞隅角緑内障がある人や、緑内障ではないが隅角が狭い人にも起こります。
急性緑内障発作は失明することが多く、緊急治療を要します。
急性緑内障発作の治療は点滴やレーザー処置(虹彩切開術:LI)です。
それでも治らない場合には手術をします。
しかし治療をして眼圧が下がったとしても視力障害は残り、失明する場合もあります。
急性緑内障発作は起こってからでは遅いので予防が大事です。
予防方法は、レーザー治療(LI)や早めの白内障手術です。
担当医に「あなたの目の前房は狭く緑内障発作を起こしやすいので、白内障手術をしたほうがよい」と言われたときは、「よく見えているから大丈夫、心配ない」と決めつけないで、担当医の説明を聞き、よく考えてください。
緑内障の治療
緑内障は治るのですか?
緑内障は進行性の病気なので、あらゆる治療を行ってもその進行を完全に止めることはできません。
また、失ってしまった視野を取り戻すことはできません。
ですから緑内障治療の目的は、失った視機能や視野を取り戻すことではありません。
緑内障の進行をできるだけ抑えて、日常生活に困らない視機能を維持することです。
眼圧を下げる
緑内障治療の基本は「眼圧を下げること」です。
しかし、治療により眼圧が下がったとしても視野障害が進行する場合には、さらに眼圧を下げなければいけません。
眼圧を下げる手段は、以下の3点となります。
- ①点眼薬
- ②レーザー治療
- ③手術
まずは点眼薬で眼圧を下げます。
現在、点眼薬にはさまざまな種類のものが開発されています。
点眼薬をいろいろと工夫して眼圧がある程度下がっても、視野障害が進行することがあります。
従来は点眼を行ってから、眼圧の降下が不十分な場合にレーザー治療が検討されていましたが、近年の研究でSLT(選択的レーザー線維柱帯形成術)というレーザー治療を第一選択とした治療が治療効果と金銭的負担の面で優位となる場合があることが分かっています。
今のところSLT(選択的レーザー線維柱帯形成術)を行っている眼科クリニックは限られますが、当院では行っていますので、治療を検討したい方はご相談ください。
SLT(選択的レーザー線維柱帯形成術)について詳しくはこちら
緑内障の進行を探る:視野検査とOCT検査
一般的に緑内障の進行スピードはゆっくりで、緑内障が見つかってもすぐに失明するようなことはありません。
眼圧が低いタイプの緑内障よりも高いタイプの緑内障のほうが、一般的に進行スピードは速く、原発緑内障よりも続発緑内障のほうが進行スピードが速いです。
続発緑内障の一部には早急に治療を要することもあります。
しかしそれは一般論であって、患者さん一人ひとりの進行スピードは全く違います。
緑内障の進行の程度やスピードを計る検査は「視野検査」と「OCT検査(光干渉断層計検査)」です。
視野検査は「見える範囲を調べる検査」で、緑内障による視野障害を具体化することができます。
視野検査
検査では、ドームやモニターの中心を見つめながら、視野の周辺に出てくる光(視標)が見えればボタンを押すなどの合図を繰り返します。
視野検査は緑内障には必須の検査ですが、検査に少々時間がかかり、また検査に慣れやコツが必要なので、結果に多少のバラツキがあるのが欠点です。
OCT検査
OCT検査(光干渉断層計検査)は最近急速に普及した検査で、網膜の厚みを弱い無害のレーザー光線を使って測定する検査です。
これにより、視神経から網膜に続く線維の層や神経細胞の層の厚みを精密に測定することができるため、緑内障の早期発見に役立ちます。
上に述べたように、視野検査もOCT検査も1回の検査ではすべてを判断することはできません。
何回も検査を繰り返し、結果を比較することが重要です。
ですから、必要な場合には同じ検査を1年に何回も繰り返す場合があります。
これらの結果を総合して、現在の治療で緑内障の進行が十分に抑えられているのかどうかを判断します。
治療をしていても緑内障がどんどん進行するのであれば、治療方針を見直します。



